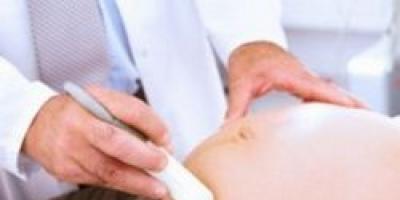
Гестоз (поздний токсикоз) – набор симптомов характерный только для беременных женщин со сроком свыше 24 недель, но зачастую возникает в третьем триместре беременности (с 28 недели). Причины до сих пор точно не выяснены. По одной из теорий, этологией являются гормоны и вещества, которые выделяет плацента. Попадая в кровь, они связываются с клетками иммунной системы, образуя комплекс, который направлен на повреждение сосудистой стенки и способствует выходу избыточной жидкости в мягкие ткани (отек). После повреждения наступает, ответная реакция организма и сосуды сужаются, что служит причиной стойкого и значительного повышения артериального давления и понижается объем циркулирующей крови в сосудах.
Группы риска и генетическая предрасположенность
Предрасполагающими факторами, при гестозе могут служить хронические заболевания сердечно-сосудистой, эндокринной и выделительной систем. Не стоит забывать и о постоянных стрессах, что ведут к перенапряжению; интоксикация организма будущей мамы; аллергические реакции.
Специалисты сделали выводы, что определенная категория женщин находится в зоне риска, а именно:
- будущие мамы возрастом меньше 18 и больше 35 лет;
- беременные, которые в прошлом перенесли гестоз;
- часты аборты и роды в коротких промежутках;
- вредные привычки мамы и окружающих её людей;
- многоплодная и первая беременность, тем более в позднем или незрелом возрасте.
Первые симптомы и правильная диагностика
С целью сохранения жизни матери и ребенку, женщина должна обращать внимание на самые незначительные отклонения в её организме. А именно, в третьем триместре появление отеков не всегда достоверный признак гестоза, симптом может свидетельствовать об обострение хронического заболевания. Верный вывод может сделать только специалист, к которому нужно немедленно обратиться. Самолечением не следует заниматься, последствия не обратимы. Если же за отеками последовало стойкое повышение артериального давления, это явный признак позднего токсикоза. Для диагностической цели, необходимо сдать клинический анализ мочи, появление в нем значительного количества белка, свидетельствует о нарушении сосудистой стенки и это означает, что диагноз гестоз верен. К дополнительным исследованиям следует отнести, клинический и биохимический анализ крови, Допплер исследование, консультация других специалистов (невропатолог, офтальмолог, нефролог, терапевт).
Лечение и возможные осложнения
 После достоверно поставленного диагноза, врач обязан положить пациентку в стационар для детального наблюдения и проведение дополнительных исследований. Если артериальное давление превышает норму на 40%, а белок свыше 3,0 г/л, общее состояние ухудшается, показана срочная госпитализация в реанимационное отделение, где назначается соответствующая терапия. Лечение заключается в предупреждении развитии осложнений, это прием седативных препаратов, витамины и минералы в комплексе, уменьшение приема воды (до 1 литра) и соли, лекарственные препараты улучшающие кровообращение, как беременной, так и плода. Так же заполняется дефицит белка в организме, который вышел, через сосудистую стенку. Если обратиться к народной медицине, лечение, направлено на выведение из организма лишней жидкости посредством мочегонных настоев и отваров, таким являются шиповник, отвар ромашки и календулы.
После достоверно поставленного диагноза, врач обязан положить пациентку в стационар для детального наблюдения и проведение дополнительных исследований. Если артериальное давление превышает норму на 40%, а белок свыше 3,0 г/л, общее состояние ухудшается, показана срочная госпитализация в реанимационное отделение, где назначается соответствующая терапия. Лечение заключается в предупреждении развитии осложнений, это прием седативных препаратов, витамины и минералы в комплексе, уменьшение приема воды (до 1 литра) и соли, лекарственные препараты улучшающие кровообращение, как беременной, так и плода. Так же заполняется дефицит белка в организме, который вышел, через сосудистую стенку. Если обратиться к народной медицине, лечение, направлено на выведение из организма лишней жидкости посредством мочегонных настоев и отваров, таким являются шиповник, отвар ромашки и календулы.
Можно ли принимать мезим молодым мамам при грудном вскармливании
Если симптомы не прогрессируют и состояние стабильное, к срочному родовспоможению не приходят, но при неэффективности перечисленной терапии, единственный выход, оперативное вмешательство — кесарево сечение.
По жизненным показаниям плода и матери определяют дальнейшую тактику ведения, потому если возникает гипоксия организма, что ведет к необратимым последствиям, нужно действовать быстро, что бы избежать нежелательного исхода. Но не всегда есть показания к физиологическим родам, тогда прибегают к оперативным вмешательствам. Как считают многие специалисты, лучшим лечением при данном заболевании является своевременное родоразрешение, после чего можно ожидать улучшение и стабилизацию состояния.
Врачи всегда отдают предпочтение естественному прохождению ребенка по родовым путям, потому и пытаются продлить терапевтическое лечение до назначенного срока (38-42 неделя). Но все зависит от степени тяжести гестоза (легкой, средней, тяжелой и эклампсия), которые классифицируют от нарушения работы органов и систем организма. Роды являются стрессом для ребенка и матери при данной патологии. Потому от начала родов до их окончания, следует контролировать цифры артериального давления, так как при действии болевого раздражителя оно может резко подняться и спровоцировать эклампсию в родах, что в свою очередь ведет к нарушению мозгового кровообращения. В этом случае, показано оперативное вмешательство.
Кесарево сечение – это способ, срочного родоразрешения, когда есть угроза жизни плода или роженицы, а также невозможность естественных родов. Одно из показаний — нарастание полиорганной недостаточности на фоне повышенного артериального давления и проницаемости сосудистой стенки. Метод операции заключается в следующем: под комбинированным эндотхареальным наркозом, производиться раскрытие матки и высвобождение новорождённого ребенка. Оценивая его жизненные функции, а именно дыхание и кровообращение, если необходимо проводят реанимационные мероприятия, за тем ткани операционного поля ушивают послойно. После завершения операции, через 30-50 минут, эндотрахеально вводят седативные препараты.
После операции, женщину отправляют в реанимации или в палату интенсивной терапии, наблюдение и введение препаратов продолжается на протяжении суток. Затем в течение 48 часов после родов или операции, продолжают необходимое наблюдение за состоянием жизненно важных функций родившей, так как это период может быть самым критическим для здоровья матери. К сожалению, после родовых осложнений очень много, некоторые из них ведут к смерти. Тяжелые роды, являются основанием для дальнейшего наблюдения специалистов.
Обязательно происходит обработка швов, обследование промежности. Введение препаратов продолжается до полного исчезновения отеков, нормализации и стабилизации артериального давления, исчезновение белка в моче. После повторного детального обследования маму с ребенком можно выписывать из стационара.
Когда идти к гинекологу на прием после родов?
На фоне гестоза течение пост родового периода и стресса проходит, но увеличивается в несколько раз, потому требует дополнительного лечения и коррекции возникших осложнений. Именно от реабилитации зависит дальнейшая жизнь мамы и возможность повторной беременности. Симптомы гестоза могут продолжаться до 2 месяцев, но при адекватной терапии и наблюдении, боятся нечего. Если в первые двое суток после родов никаких осложнений и ухудшения состояния не возникло – кризис купирован и вероятность обострения минимальная. После перенесенного и своевременно не леченного гестоза осложнения наблюдаются в почках, постоянные отеки нижних и верхних конечностей, стойкий подъем артериального давления и нарушении в эндокринной системе – дисбаланс гормонов.а
Лечение которых не всегда возможно, потому что за частую врачи никакой патологии не могут определить, потому нет адекватной терапии.
Для ребенка, родившегося при таком диагнозе в срок, осложнения минимальны и зачастую такие детки чаще болеют в раннем возрасте и не отстают в развитии от сверстников. Но если осложнения по каким-то причинам, привели к кислородному голоданию (гипоксии) плода, последствия – нарушения физического и психического развития.
Если Вы планируете второго ребенка после Гестоза при первой беременности, подход должен быть очень серьезным и требовать специальной подготовки.
Профилактические меры для предупреждения осложнений во время течение беременности

 Профилактические меры стоит начинать, еще до зачатия ребенка, так как все факторы внешней среды, экология, вредные привычки и стрессы влияют на женский организм не благоприятно. Поддерживать здоровый образ жизни, не допускать хронических заболеваний. Все не до обследованные и скрытые инфекционные процессы должны быть выявлены и по возможности купированы. Репродуктивная функция должна осуществляться с 18 до 35 лет, потому что в раннем возрасте женские органы и системы не сформированы и не способны к вынашиванию ребенка, а позднем периоде они наоборот все снижаются и не могут адекватно работать.
Профилактические меры стоит начинать, еще до зачатия ребенка, так как все факторы внешней среды, экология, вредные привычки и стрессы влияют на женский организм не благоприятно. Поддерживать здоровый образ жизни, не допускать хронических заболеваний. Все не до обследованные и скрытые инфекционные процессы должны быть выявлены и по возможности купированы. Репродуктивная функция должна осуществляться с 18 до 35 лет, потому что в раннем возрасте женские органы и системы не сформированы и не способны к вынашиванию ребенка, а позднем периоде они наоборот все снижаются и не могут адекватно работать.
При беременности возникают вопросы о правильном питании, которое беременное обязательно нужно соблюдать, так как ее организм отдает все резервные силы на постройку нового организма. Рацион должен быть обогащен микроэлементами и витаминами. Предпочтение отдается элементу кальций, потому что больше всего его уходит на построение нового скелета. Прием кисломолочных продуктов ежедневно, обеспечит полноценное потребление и восполнит дефицит кальция в организме матери и растущего плода. Витамин Е, способствует питанию плаценты, что не мало важно для будущего ребенка. При правильном лечении симптомы токсикоза проходят и организм мамы и ребенка функционирует нормально.
Предотвращая все возможные осложнения во время беременности и после родов или Кесарева сечения, необходим постоянный контроль со стороны акушера-гинеколога и других смежных специалистов. Своевременное выявление патологий органов и систем, а так же хронических заболеваний, могут предупредить возможные осложнения. Что касается окружения и близких будущей мамы, они так же должны пройти обследования на выявление скрытой инфекции. Если ее удалось обнаружить у кого-то из окружающих, ее по возможности нужно устранить. Что бы этот человек не служил источником хронического инфекционного процесса. Так как иммунитет беременной уязвим и присоединение патологии, чревато отразится на её самочувствии.
Выделения с неприятным запахом после родов
После осложненных и физиологических родов требуется постоянный контроль, как за мамой, так и за развитием ребенка (тем более, если он родился не в срок и недоношенный). Это является обязательным условием, потому что при изначальном выявлении патологии, ее легче лечить, нежели осложненное заболевание, которое поведет за собой значительные нарушения в других системах.
Существуют стандартные сроки пребывания в родильном доме в том случае, если послеродовой период проходит без осложнений. При родах через естественные родовые пути они могут составлять 4-6 дней, при оперативном родоразрешении - 7-9 дней. Именно в это время за мамой и малышом ежедневно наблюдает доктор.
Какие же процедуры и манипуляции ожидают молодую маму после родов?
Доктор и акушерка будут периодически проверять:
- пульс, артериальное давление и дыхание;
- температуру (в первые сутки после родов она может быть слегка повышенной);
- местоположение дна матки (в течение первых суток оно будет находиться выше уровня пупка, а затем начнет опускаться);
- тонус дна матки (если она мягкая, ее могут массировать, чтобы помочь изгнать сгустки крови);
- лохии (выделения из матки) - их количество, цвет (если они необычно обильные, их будут проверять очень часто - несколько раз в течение дня);
- молочные железы, чтобы определить, появилось ли у вас молоко и в каком состоянии находятся соски;
- ноги - на предмет тромбоза;
- шов, если вам делали кесарево сечение;
- промежность - на предмет цвета и состояния швов, если таковые имеются (при наличии швов на промежности или на передней брюшной стенке их ежедневно обрабатывают антисептическими растворами, чаще -раствором бриллиантовой зелени);
- побочные эффекты лекарств, если вы их получаете.
Вас также будут спрашивать:
- мочитесь ли вы регулярно и не испытываете ли при этом дискомфорта или жжения;
- был ли у вас стул (если вы пролежите в роддоме больше одного-двух дней) и восстановилась ли регулярная дефекация.
Вам могут назначить:
- таблетки, способствующие сокращению матки, - для профилактики послеродовых кровотечений;
- уколы или таблетки обезболивающих и спазмолитических препаратов при наличии болезненных послеродовых схваток (такие препараты получают повторнородящие и пациентки после операции кесарева сечения);
- антибактериальные препараты (их могут назначить после оперативных родов).
При отклонении от нормы тех или иных показателей может возникнуть необходимость задержать маму в родильном доме. Например, малейшее повышение температуры насторожит вашего врача, так как гипертермия - первый симптом любого инфекционного заболевания, будь то инфекция хирургической акушерской раны, инфекция молочной железы или острое респираторное заболевание. Пустяков здесь быть не может. К каждому симптому надо отнестись серьезно, со всей ответственностью.
Поводы для задержки женщины в роддоме могут быть различными. Расскажем о них подробнее.
Осложнения беременности и родов
- Тяжелые формы гестоза беременных. Гестоз проявляется отеками, появлением белка в моче, повышением артериального давления. Крайней формой гестоза является эклампсия - судороги вследствие спазма сосудов головного мозга. При тяжелых формах гестоза женщина задерживается в роддоме до стабилизации артериального давления и нормализации анализов мочи. При нетяжелых формах гестоза, когда артериальное давление после родов не повышается, отеков нет, - достаточно одного нормального анализа мочи, чтобы выписать пациентку на 5-6-е сутки после родов. Если же сохраняется хотя бы один из симптомов гестоза, то, в зависимости от его выраженности, лечение может проводиться в палате интенсивной терапии либо в послеродовом отделении. Для лечения назначают успокаивающие, гипотензивные, мочегонные препараты. Поскольку гестоз является фактором риска послеродовых кровотечений, то делают уколы окситоцина - препарата, сокращающего матку.
- Массивные кровотечения во время родов и в ранний послеродовой период. После таких осложнений женщина ослаблена, иммунитет снижен, поэтому велика вероятность и других осложнений, например инфекционных. После кровотечений проводят антианемическую, сокращающую терапию, контролируют содержание гемоглобина в крови. Если течение послеродового периода не сопровождается повторным кровотечением, то пациентку выписывают на 1 день позднее, чем других женщин, родивших в тот же день.
- Травматичные роды с образованием больших разрывов или пузырно-влагалищных или ректовагинальных свищей. Свищи - это ходы, которые образуются между двумя органами: влагалищем и мочевым пузырем или влагалищем и прямой кишкой. Такое случается, когда головка плода длительно не продвигается по родовым путям. При этом образуется пролежень, соединяющий влагалище с другими органами. Травматичными считаются и роды с глубокими разрывами влагалища, промежности, когда разрывы промежности доходят до мышц прямой кишки. В описанных случаях после родов необходимо более длительное наблюдение за восстановленными тканями, так как обширная раневая поверхность, образующаяся после разрывов, предрасполагает к воспалительным осложнениям, расхождению швов. Порой женщине требуется повторная госпитализация для следующей операции, в ходе которой ушивают свищи или укрепляют мышцы тазового дна. При отсутствии осложнений с заживлением швов родильница находится в послеродовом отделении на 1 -2 дня дольше других женщин.
Инфекционные осложнения послеродового периода
- Эндометрит - воспаление слизистой оболочки матки. Это заболевание проявляется повышением температуры тела до 38-40°С в зависимости от тяжести заболевания, болями внизу живота (следует отметить, что в норме, особенно после повторных родов, в этот период могут наблюдаться схваткообразные боли - чаще во время кормления). Это связано с сокращением матки. Боли при эндометрите отличаются постоянством, они носят тянущий характер и могут распространяться на поясничную область. Выделения из половых путей при эндометрите обильные, с неприятным запахом. Если в норме спустя 2-3 дня после родов выделения приобретают сукровичный характер, то при эндометрите могут возобновиться кровянистые выделения. При воспалении матка плохо сокращается. Необходимо сказать и о так называемой субинволюции матки. Это пограничное состояние между эндометритом и нормой: матка недостаточно сокращается, что и может «подготовить почву» для воспаления.
- К воспалительным осложнениям, которые могут привести к задержке женщины в роддоме, необходимо отнести также расхождение и инфицирование швов промежности и шва после кесарева сечения. При этих осложнениях в области разрыва или разреза наблюдается покраснение кожи, из раны может выделяться гной, область шва болезненна.
При любых воспалительных осложнениях послеродового периода повышается температура до 38-40 градусов С, наблюдаются озноб, слабость, снижение аппетита, головные боли.
При субинволюции матки пациентка остается в послеродовом отделении, где ей дополнительно назначают сокращающие препараты. При эффективности этой терапии проводят ультразвуковое исследование матки на 4-5-е сутки после родов для исключения задержки остатков плаценты и скопления крови. После этого женщину выписывают. Если же лечение неэффективно или присоединились другие признаки эндометрита, а также при инфицировании и расхождении швов женщину переводят в специальное второе акушерское отделение. Здесь по необходимости назначают антибактериальную терапию, промывание матки, сокращающие матку средства, перевязки в области гнойной раны при расхождении швов. В сомнительных случаях после выписки малыша молодую маму могут перевести в гинекологическое отделение стационара на долечивание.
- В послеродовой период может возникнуть и такое осложнение, как тромбофлебит - воспалительное осложнение варикозного расширения вен нижних конечностей. В результате этого заболевания воспаляется стенка вены в области тромба, образовавшегося ранее. При этом больную беспокоят боли в области пораженной конечности, покраснение кожи над пораженным сосудом. При тромбофлебите после консультации хирурга в зависимости от тяжести состояния пациентку переводят во второе акушерское отделение или специализированное сосудистое отделение стационара. В комплекс лечебных мероприятий при этом заболевании входят эластичное бинтование пораженной конечности, применение антибактериальных, противовоспалительных, обезболивающих препаратов. На определенной стадии заболевания назначают препараты, разжижающие кровь.
Поскольку предрасполагающими к эндометриту факторами являются ручное обследование матки, длительный безводный промежуток (когда с момента излития околоплодных вод до рождения ребенка проходит более 12 часов), низкая сократительная активность матки, проявляющаяся слабостью родовой деятельности, гипотоническими послеродовыми кровотечениями, роды крупным плодом и другие состояния, ведущие к ухудшению сократимости матки после родов, то в этих случаях назначают сокращающие препараты, проводят также ультразвуковое исследование для исключения задержки частей последа и сгустков крови. Перед выпиской назначают общий анализ крови, так как увеличенное содержание лейкоцитов в крови служит признаком воспаления. Эти мероприятия позволяют предотвратить осложнения.
Хронические заболевания
Хронические болезни матери являются поводом для продления срока госпитализации в случаях обострения болезни в послеродовой период. Чаще это бывает гипертоническая болезнь, а также заболевания других органов: почек, печени, сердца. При их обострении в послеродовое отделение приглашают специалиста - терапевта, кардиолога и т.п. Перед этим в соответствии с возможностями родильного дома проводят ряд дополнительных анализов и обследований (анализы крови, мочи, ЭКГ и др.). Если специалист подтверждает необходимость лечения в профильном стационаре, то женщину переводят в терапевтическое, урологическое или какое-либо другое отделение - по назначению.
В стационар - по собственному желанию
Порой возникают ситуации, когда молодая мама не уверена в себе, она «не успела оглянуться» и боится остаться без квалифицированной помощи. Вправе ли она рассчитывать на поддержку врачей? Да, в этом случае возможно продление пребывания в стационаре на 1 -2 дня, но в рамках установленных норм: после самопроизвольных родов - не более 6 дней, после кесарева сечения - не более 10.
Если мать переводят в обсервационное отделение, малыш «переезжает» вместе с ней. Вопрос о вскармливании в этом случае решается индивидуально. Если женщину переводят в гинекологическое отделение или другой стационар, то при удовлетворительном состоянии малыша он может быть выписан домой.
После выписки женщина переходит под наблюдение врача-гинеколога из районной женской консультации, а также лечащих врачей из поликлиники. Они продолжают начатое лечение, делают дальнейшие назначения и контролируют результаты.
Даже если вам пришлось задержаться в роддоме дольше, чем вы планировали, не огорчайтесь. Ведь от того, насколько хорошо вас обследуют и вылечат в этот период, будет зависеть ваше здоровье в дальнейшем. Необходимо сказать и о том, что при возникновении каких-либо осложнений в течение первого месяца послеродового периода (появления обильных кровянистых или зловонных выделений из половых путей, повышении температуры, проблемах с грудью, со швами) молодая мама может обратиться в тот родильный дом, где проходили роды.
(поздние токсикозы беременных, ПТГ) – патологические состояния второй половины беременности, характеризующиеся триадой основных симптомов: отеки (скрытые и видимые), протеинурия (наличие белка в моче), гипертензия (стойкое повышение артериального давления). Сопровождается расстройствами функций жизненно-важных систем: сердечно-сосудистой, нервной, эндокринной, гемостаза. По степени тяжести нарушений различают претоксикоз, водянку беременных, нефропатию беременных, преэклампсию и эклампсию. Могут явиться причиной материнской и детской смертности.

Общие сведения
Гестозом или поздним токсикозом беременных называется осложненное течение III триместра беременности, характеризующееся развитием глубоких нарушений в жизненно важных органах и системах, особенно в сосудистом русле и кровообращении. Гестоз начинает развиваться после 18-20 недель беременности, а выявляется чаще всего после 26-28 недели. Гестоз сопровождает 20-30% беременностей и является одной из самых частых причин осложненных родов (в 13-16% случаев), в том числе, материнской смертности и гибели плода. По клиническим формам гестоза различают водянку, нефропатию, преэклампсию и эклампсию беременных. Клинические формы гестоза также могут являться последовательными стадиями единого патологического процесса, начинаясь с отеков при водянке беременных и постепенно развиваясь в самую тяжелую форму – эклампсию .
Поздние токсикозы беременных разделяют на чистые и сочетанные гестозы. Чистый гестоз развивается на фоне беременности у женщин, не страдающих сопутствующими заболеваниями, а сочетанный – у женщин, имеющих в анамнезе различные заболевания. Неблагоприятное течение гестоза наблюдается у беременных, страдающих гипертонической болезнью , почечной патологией (пиелонефрит , гломерулонефрит), заболеваниями желчевыводящих путей и печени (дискенезии, ранее перенесенный гепатит), эндокринных желез (надпочечников, щитовидной, поджелудочной железы), нарушениями липидного обмена.
Причины гестоза
Осложнения гестоза
Развитие осложнений гестоза всегда сопряжено с гибелью беременной и плода. Течение гестоза может осложниться развитием почечной и сердечной недостаточности , отека легких, кровоизлияниями в печень, надпочечники, почки, кишечник, селезенку, поджелудочную железу.
Характерными осложнениями гестоза являются преждевременное отслоение нормально расположенной плаценты, плацентарная недостаточность, ведущая к задержке развития, гипоксии и гипотрофии плода. При тяжелом течении гестоза может развиваться HELLP-синдром , название которого является аббревиатурой симптомов: H - гемолиза, EL - повышения уровня печеночных ферментов, LP - снижения уровня тромбоцитов.
Лечение гестоза
Основными принципами лечения возникшего гестоза являются: осуществление госпитализации и соблюдение лечебно-охранительных мероприятий, устранение нарушений в функционировании жизненно важных органов и систем, бережное и быстрое родоразрешение. Амбулаторное лечение гестоза допускается лишь при I стадии водянки. Беременные с тяжелыми гестозами (нефропатией, преэклампсией, эклампсией) госпитализируются в стационары с наличием реанимационного блока и отделения для недоношенных детей . В особо тяжелых случаях гестоза показано досрочное прерывание беременности.
Лечебные мероприятия при гестозе направлены на профилактику и лечение осложненной беременности и внутриутробных нарушений плода (гипоксии , гипотрофии и задержки развития) путем нормализации:
- деятельности центральной нервной системы;
- циркуляции, свертываемости, вязкости крови;
- обменных процессов;
- состояния сосудистой стенки;
- показателей артериального давления;
- водно-солевого обмена.
Продолжительность лечения гестоза зависит от степени выраженности его проявлений. При легкой степени нефропатии госпитализация осуществляется не менее, чем на 2 недели, при средней степени – на 2-4 недели с учетом состояния плода и беременной с последующей выпиской под наблюдение в женской консультации. Тяжелые формы гестозов (нефропатии, преэклампсии и эклампсии) лечатся в стационаре под наблюдением реаниматологов вплоть до родоразрешения.
Досрочное родоразрешение при гестозе показано при стойкой нефропатии средней тяжести, если эффект от лечения отсутствует в течение 7-10 дней; тяжелых формах гестоза в случаях безуспешности мероприятий интенсивной терапии на протяжении 2-3 ч; нефропатии, сопровождающейся задержкой развития и роста плода на фоне проводимого лечения; эклампсии и ее осложнениях.
Самостоятельные роды при гестозах беременных допускаются при удовлетворительном состоянии роженицы, эффективности проводимой терапии, отсутствии внутриутробных нарушений развития плода по результатам кардиомониторного и ультразвукового исследований. Отрицательная динамика в состоянии беременной с гестозом (повышение показателей артериального давления, наличие мозговых симптомов, нарастание гипоксии плода) служит показанием к оперативному родоразрешению.
Профилактика гестоза
Факторами, предрасполагающими к развитию гестоза, являются: наследственная предрасположенность, хроническая патология внутренних органов у беременной (почек, сердца, печени, сосудов), резус-конфликт , многоплодная беременность , крупный плод , беременность у женщины старше 35 лет. Профилактика гестоза у женщин с факторами риска должна проводиться с начала II триместра беременности.
С целью предотвращения развития гестоза у беременных рекомендуется организация рационального режима отдыха, питания, двигательной активности, пребывания на свежем воздухе. Даже при нормальном развитии беременности необходимо ограничение употребления жидкости и соли, особенно во второй ее половине. Важной составляющей профилактики гестоза является ведение беременности на протяжении всего срока: ранняя постановка на учет, регулярные посещения, контроль массы тела, артериального давления, лабораторные исследования мочи и т. д. Назначение медикаментозной профилактики при гестозах зависит от сопутствующих заболеваний и проводится по индивидуальным показаниям.
Нередко при беременности возникают различные патологические состояния. Гестоз - это одно из них. Заболевание на ранней стадии беременности называют токсикозом. Он сопровождается непереносимостью некоторых запахов, тошнотой, рвотой, сонливостью и слабостью, но не представляет опасности для плода и матери. Поздний гестоз может развиться в третьем триместре, вовремя родоразрешения или после. При этом заболевании поражаются жизненно важные органы: сердце, сосуды, печень и почки, а также плацента и плод.
Причины развития гестоза
До сих пор врачи не знают точные причины развития гестоза. Однако есть мнение, что заболевание возникает на фоне повышенного давления, нарушениях в работе печени и почек, прочих соматических болезней у беременных женщин. Существует несколько теорий, объясняющих формирование гестоза:
- Эндокринная - в период беременности нарушается работа сердца и сосудов из-за плохого обмена веществ и недостаточного кровоснабжения органов питательными веществами. Такие сбои являются следствием изменения функционирования эндокринной системы, отвечающей за состав крови и тонус сосудов.
- Кортико-висцеральная - объясняет заболевание развитием невроза у беременной женщины. Кора головного мозга, благодаря условным рефлексам, оказывает влияние на состояние внутренних органов, а это нарушает равновесие торможения и возбуждения в ней.
- Плацентарная - скорей всего маточные артерии из-за генетических и иммунологических особенностей не изменяют своей структуры, как при нормальном развитии беременности, и в них не осуществляется преобразование мышечного слоя. По мере роста плода происходит спазм сосудов, приводящий к снижению кровотока и возникновению гипоксии.
- Иммунологическая - происходит иммунологическое несоответствие тканей плода и матери. В результате этого женский организм не принимает чужеродное тело или происходит недостаточная выработка антител, что нарушает кровообращение и возникает гестоз после родов.
- Генетическая - заболевание часто передается наследственным путем. Исследованиями подтверждено, что гены плода играют роль в развитии гестоза.
При заболевании происходит ухудшение работы сердца, а значит, ухудшается циркуляция крови, повышается ее свертываемость. Органы и ткани перестают снабжаться достаточным количеством кислорода и питания. От недостатка кровообращения больше всего страдает головной мозг, печень, почки и плацента. У плода наблюдается кислородное голодание и его развитие приостанавливается, что порождает очень серьезные последствия после гестоза.
Симптомы гестоза
Заболевание продолжительное время может протекать бессимптомно. Клиническая картина характеризуется особенными признаками на каждой стадии заболевания:
- Отеки, или водянка - наблюдаются отечность мягких тканей в разных местах. Различают четыре степени: первая - стопы ног; вторая - ноги и живот; третья - нижние и верхние конечности, живот, лицо; четвертая - все тело.
- Появление белка в урине - происходит нарушение функционирования почек, снижается суточная норма мочи. При исследовании в ней обнаруживают белок, его быстрое увеличение - это признак стремительного прогрессирования болезни.
- Повышение артериального давления - сбой в работе почек и отеки вызывают рост давления. В тяжелых случаях повышенное давление приводит к потере сознания, кровоизлияниям, а также возможно возникновение послеродового гестоза.
- Преэклампсия - возникают головные боли, ухудшается зрение, появляются неадекватные реакции, раздражительность (или наступает безразличие), состояние может быть сонным или, наоборот, мучает бессонница.
- Эклампсия - самая тяжелая и опасная стадия болезни, которая может развиться как до родов, так и после них. Состояние сопровождается припадками, судорогами. В этот период нарушаются функции всех органов и систем организма: сильная почечная недостаточность, возможен разрыв печени, отек легких, возникновение инсульта или инфаркта, допустимо отслоение плаценты, гипоксия плода и преждевременные роды. Гестоз после родов может вызвать смерть матери и ребенка.
Кто входит в группу риска?
От заболевания гестозом никто не застрахован, но наиболее вероятно его проявление у следующей категории женского пола:
- рожениц младше 18 и старше 30 лет;
- многократно рожавшие;
- при многоплодной беременности;
- имеющих маленький перерыв между беременностями, когда организм ослаблен, то может возникнуть гестоз у ребенка после рождения;
- часто прерывающих беременность искусственным путем;
- с наследственной предрасположенностью;
- с заболеваниями почек, печени, сердечно-сосудистой и эндокринной системы.

Хорошее самочувствие женщины, вынашивающей ребенка, не всегда свидетельствует о ее здоровье. Результаты анализов могут показывать сбои в организме при внешнем благополучии. Специалисты настоятельно рекомендуют регулярно посещать гинеколога на протяжении всей беременности, чтобы не пропустить серьезные осложнения.
Диагностика заболевания
При подозрении на гестоз доктор проводит следующие мероприятия:
- Сбор анамнеза - в ходе беседы с беременной или уже родившей женщиной врач выслушивает жалобы, выясняет все недомогания, которые чувствует женщина, уточняет время, когда начались симптомы болезни, интересуется был ли гестоз у близких родственников.
- Визуальный осмотр - выясняется, есть ли на ногах и теле отечность, измеряется артериальное давление, прощупывается пульс, прослушиваются тоны сердца матери и плода.
- Назначается общий анализ и биохимия крови.
- Проводится исследование урины - берется клинический, суточный и биохимический анализ.
- Проверяется глазное дно.
- Постоянно мониторируется давление.
- Определяется вес тела.
- Делается УЗИ и допплерометрия плода.
Назначаются дополнительные консультации терапевта, невролога, нефролога, окулиста. На основании полученных данных выставляется диагноз, и назначается курс лечения гестоза после родов или до них.
Развитие заболевания
По тяжести течения и выраженности проявлений поздний гестоз подразделяется на три степени:
- Первая, ее называют водянкой. Легкие начальные проявления в виде отеков распространяются по всему телу. Они значительно увеличивают массу тела женщины в положении, а часто остаются и после родов. Отеки появляются на конечностях, постепенно распространяясь на живот и лицо. Они быстро прогрессируют, увеличиваясь к вечеру, и плохо корректируются. К водянке присоединяется нефропатия. Почки перестают нормально функционировать.
- Вторая - возрастание отеков, появление белка в урине, дальнейшее развитие нефропатии, повышение давления является проявлениями гестоза тяжелой степени. Организм беременной женщины перестает справляться с нагрузками и начинаются сбои в его работе.
- Третья - все процессы постепенно прогрессируют и наступает крайне тяжелое состояние Происходит поражение нервной системы, которое грозит опасностью для жизни плода и женщины. Диагностируют тяжелую форму заболевания по следующим признакам: выделение белка в моче более 1 г/л, сокращение суточного объема урины до 400 мл, давление достигает значений 170/110 и выше, сильная отечность всего тела, нарушается кровоток, свертываемость крови и развитие плода, повышается активность ферментов печени. Требуется срочная реанимация и рождение малыша, нередко, с помощью операции. В таком состоянии у ребенка может развиться гестоз после кесарева.
Лечение гестоза
Основные направления проводимой терапии включают:
- роды;
- лечебно-охранительный режим;
- лечение послеродового гестоза;
- восстановление деятельности внутренних органов.
Для фармакотерапии используют следующие медикаменты:
- настойка «Валерианы», «Пустырника», при тяжелых состояниях показаны нейролептики и транквилизаторы - «Дроперидол», «Реланиум».
- Лекарства для снятия давления - «Амлодипин», «Атенолол», «Гидралазин».
- В качестве противосудорожного препарата применяют «Сульфат магния».
- Внутривенные вливания проводят для восполнения объема крови.
- Антикоагулянты и дезагреганты - «Фраксипарин», «Курантил».
- Антиоксиданты - «Эссенциале», витамины E и C.

Легкая степень заболевания лечится не более десяти дней, средняя - пять, а тяжелое состояние - шесть часов. При отсутствии эффекта назначают срочное родоразрешение, которое проводится естественным путем при легкой степени заболевания. Последствия гестоза после родов в этом случае минимальны как для плода, так и для матери. При тяжелых случаях назначают плановую операцию. Возникновение эклампсии и отслойки плаценты требует экстренного родоразрешения путем кесарева сечения. Далее, фармакотерапия длится до нормального функционирования всех систем организма. Выписка роженицы из стационара производится через одну-две недели.
Гестоз после родов
Заболевание во время беременности и после нее отмечается тремя известными симптомами: отеками, содержанием белка в урине и повышением давления. Поздний токсикоз всегда связан с беременностью. Он может быть во втором триместре, а чаще всего в третьем. Гестозы - это патологические изменения в период беременности, связанные с гормональными сбоями и разными патологиями. Заболевание в легкой форме, как правило, не имеет последствий и гестоз после родов проходит в первые двое суток. Возникновение болезни в 24-28 недель требует экстренного кесарева сечения, чтобы спасти жизнь малышу и матери. При возникновении позднего токсикоза в 30-32 недели беременности, мать и малыш страдают незначительно.

Родить женщина может сама или оперативным путем. После 34 недель при отсутствии проблем со здоровьем малютки, роды могут быть естественными. Для профилактики эклампсии женщине вводят препараты, снижающие давление, и обезболивают роды. Врачи следят за продолжительностью родовой деятельности и маточным кровотечением, используя медикаментозное средство «Окситоцин», способствующее женщину помещают - под наблюдение реаниматологов - в палату интенсивной терапии. Для профилактики эклампсии назначают «Магния сульфат» и постоянно берут на анализ кровь и урину, следят за показаниями артериального давления.
Как лечить гестоз после родов?
Терапия гестоза продолжается и в домашних условиях. Повышенное давление может наблюдаться до двух месяцев, поэтому женщина должна систематически следить за ним и принимать препараты для его снижения. В период кормления ребенка грудью рекомендуется принимать «Допегит» и «Нифедипин». Со временем давление приходит в норму. Отмену препаратов надо делать постепенно, путем снижения дозировки и частоты приема. Кроме повышенного давления, у женщин после родов появляются отеки. Прежде всего они образуются на лодыжках. Со временем они проходят. Хуже, если появляется нарастающая отечность рук и лица - это признаки преэклампсии. Необходимо срочно посетить врача, который назначит нужное лечение гестоза после родов. Надо отметить, что около половины случаев тяжелых судорожных припадков (эклампсии) происходят в первые четыре недели после родов. Зачастую заболевание случается у женщин, которое родили в срок. В этом случае нужна срочная медицинская помощь.
Как проходят роды?
На метод выбора родов и времени их проведения влияет тяжесть заболевания, состояние матери и ребенка. Самые благоприятные роды - это те, которые происходят естественным путем. Для них необходимо: отсутствие болезней у матери, правильное прилежание плода и пропорции головки плода, таза, нормальная шейка матки, а также возраст роженицы не более 30 лет. Роды для женщины являются стрессовым состоянием, а при гестозе роженицы особенно чувствительны к болезненным ощущениям, утомляемости, поэтому врачи используют обезболивающие и спазмолитические препараты. В противном случае в любой момент может возникнуть резкий скачок давления, что приведет к нарушению мозговой деятельности и возникновению эклампсии. Заболевание возникает как при родах естественным путем, так и после операции. При этом возможны следующие осложнения:
- асфиксия плода;
- кровотечение в послеродовой период;
- отслойка плаценты.
Избавиться женщине от гестоза помогают роды. Порой и для недоношенного ребенка появление на свет - самый лучший вариант. Иногда рождение малыша до срока дает ему больше шансов выжить, чем остаться в утробе матери. В этом случае врачи принимают решение о проведении скорейших родов оперативным или естественным путем.
Что делать, если заболевание после родов не проходит?
Пройдет ли поздний гестоз после родов? Этот вопрос волнует женщин, которые выписались из роддома, а у них имеются следующие признаки:
- нарушение зрения;
- боль в правом подреберье;
- повышенное давление;
- головная боль;
- редкое мочеиспускание.
В этом случае следует срочно обратиться к врачу. После эклампсии гинеколог или терапевт назначит КТ головного мозга, биохимия крови. При содержании в моче белка до двух месяцев после родов, следует обратиться за консультацией к урологу и нефрологу. Гестоз пройдет, но после него могут остаться серьезные осложнения, если пренебрегать лечением и четким соблюдением всех рекомендаций врачей.
Последствия заболевания для женщины
Последствия гестоза для матери после родов могут проявиться в следующем:
- почечная и печеночная недостаточность;
- головные боли;
- гипертония;
- развитие инсульта;
- нарушение зрение;
- поражения головного мозга;
- ишемия сердца;
- сильные послеродовые кровотечения.

При новой беременности возможно повторение ситуации.
Последствия для ребенка
Тяжелое состояние матери негативно сказывается и на здоровье малютки. Самым опасным последствием считается внутриутробная гибель плода из-за дефицита питания и нехватки кислорода в результате поражения плаценты. Но и после родов последствия гестоза для ребенка очень серьезные. Дети очень ослаблены, имеют маленький вес, часто и длительно болеют, отстают в развитии и росте. Из-за болезни матери они рождаются раньше срока, не приспособлены к самостоятельной жизни, требуют специального ухода и помощи в развитии. Проблемы со здоровьем у малютки могут остаться на всю жизнь.
Показания к досрочным родам независимо от срока беременности
К ним относятся:
- припадки и эклампсия;
- преждевременная отслойка плаценты;
- быстрое прогрессирование заболевания;
- отслойка сетчатки;
- сбой в работе печени и почек.
Врачи стараются провести быстрые и бережные роды с использованием обезболивающих и седативных средств. При гестозе после родов или кесарева сечения для женщины и младенца назначают необходимое лечение и тщательное наблюдение за состоянием здоровья. Схема терапии подбирается индивидуально.
Кесарево сечение при гестозе
При угрозе жизни для плода или женщины и невозможности родить самостоятельно используется кесарево сечение. Этот способ применяют при осложненном гестозе, когда состояние роженицы начинает быстро ухудшаться, а ребенок испытывает кислородное голодание. Операцию проводят, используя эндотрахеальный комбинированный наркоз. Раскрывают матку и высвобождают младенца, если у него есть проблемы с дыханием или кровообращением, проводят реанимационные действия. Женщину ушивают и после операции переводят в ПИТ (палату интенсивной терапии), где ей вводят в течение суток седативные препараты и постоянно наблюдают за давлением, отеками, работой печени и почек. Считается, что первые двое суток при гестозе после кесарева, являются самыми критическими. В этот период могут произойти тяжелые осложнения, угрожающие здоровью и жизни роженицы. Ребенок и мама находятся под наблюдением врачей до полной нормализации здоровья. После обследования и удовлетворительного состояния, их выписывают из стационара. При рождении ребенка в срок и отсутствии кислородного голодания, он будет развиваться нормально и не отставать от сверстников. В противном случае возможны различные осложнения и нарушения психического и физического здоровья. Некоторые симптомы держатся на протяжении двух месяцев, поэтому лечение гестоза после кесарева продолжается и в домашних условиях под наблюдением медицинского работника.
Осложнения
Поздний гестоз опасен тяжелыми последствиями, которые могут начаться как во время беременности, так и после рождения ребенка. Самые распространенные из них:
- инсульт;
- отслойка плаценты;
- недостаточность дыхательной деятельности;
- отслойка сетчатки глаза;
- эклампсия и кома;
- геморрагический шок;
- острая почечная недостаточность;
- кислородное голодание плода может возникнуть при гестозе после кесарева сечения.

Более редкими формами, осложняющими гестоз, является:
- HELP-синдром - распадаются эритроциты, уменьшается количество тромбоцитов, которые влияют на свертываемость крови, кроме того, нарушается работа печени. Заболевание имеет скоротечный характер. У женщины присутствуют головные и печеночные боли, желтушность, рвота. Она теряет сознание, возможны судороги. Происходит разрыв печени, брюшная полость наполняется кровью, отслаивается плацента. Происходит гибель плода и матери.
- Острый жировой гепатоз - часто возникает при первой беременности. Сначала женщину мучает сильная слабость, боль в животе, тошнота, потеря веса, рвота, зуд кожных покровов. Впоследствии появляется печеночная и почечная недостаточность, развивается желтуха, сильные отеки, маточное кровотечение и происходит гибель плода. У женщины возможна кома и сбой в работе головного мозга.
О контрацепции
После перенесенного гестоза женщине рекомендуется не беременеть как минимум два года, так как необходимо время для восстановления организма. Молодым родителям следует помнить, что даже кормление грудью не дает полной гарантии предохранения от беременности. Менструация вполне может наступить после родов через четыре недели. Но цикл еще нестабильный, поэтому календарным методом контрацепции после тяжелого гестоза пользоваться не рекомендуется. Гормональные таблетки во время лактации попадают в молоко, что нежелательно для ослабленного малыша. Получается, что барьерная контрацепция в этом случае самый оптимальный способ. Необходимо помнить, что до прекращения кровянистых выделений, пока не произойдет полное сокращение матки, влагалищные контрацептивы использовать не следует. Мазь и жировая основа средств могут попасть в матку. Гинекологи рекомендуют в этот период воспользоваться презервативом.
Восстановительный период
На эффективное восстановление после гестоза оказывает влияние правильное питание, помощь родных и близких людей, нормальный отдых, интимная гигиена. Основной задачей восстановительного периода является устранение сбоя в работе почек и водно-солевого обмена. Эти причины снижают трудоспособность больных и считаются противопоказаниями к последующей беременности. Восстановление проводят поэтапно в зависимости от степени тяжести гестоза:
Первая - проводят гальванизацию, ультразвуковое воздействие, СВЧ-терапию. Физиопроцедуры улучшают почечную гемодинамику, усиливают их выделительную способность.
Как лечить гестоз после родов при второй степени тяжести? Проводится медикаментозная терапия с применением седативных средств: настойка «Валерианы», «Пустырника», «Корвалол»; гипотензивные препараты: «Дибазол», «Папаверин», «Эуфиллин»; лекарства с мочегонным эффектом: «Триампур», «Гипотиазид». Для повышения усвоения лекарственных средств используют воротниковую гальванизацию.
Третья - комплекс препаратов, используемый при второй степени тяжести, дополняется введением «Альбумина» и «Рауседила».
Ослабленный гестозом после родов организм женщины склонен к присоединению различных инфекций, поэтому женщине необходимо восстановить иммунную систему и быстрее вернуться к обычной жизни. Гинекологи советуют:
- соблюдать гигиену половых органов: подмываться после посещения туалета чистыми руками спереди назад;
- не пользоваться губками и мочалками;
- для подмывания использовать детское мыло;
- использовать индивидуальные полотенца для груди и промежностей;
- применять одноразовые прокладки;
- нижнее белье, должно быть, из простых тканей, хорошо пропускать воздух;
- спать рекомендуется на животе для улучшения оттока выделений из матки;
- посетить гинеколога рекомендуется через две недели после выписки из больницы;
- при отсутствии кровянистых выделений можно вернуться к интимной жизни.

Профилактика гестоза
Вылечить гестоз невозможно, поэтому надо принимать меры для его предупреждения. Для этого надо своевременно посещать гинеколога, измерять артериальное давление, следить за прибавлением веса, сдавать анализы. Беременной надо находить время для ежедневных прогулок на свежем воздухе. В пищу употреблять больше животных белков, творога, овощей, фруктов, зелени. При предрасположенности к отекам пить травяные чаи, клюквенный морс. Диагноз "гестоз" обязывает женщину следить за своим самочувствием с удвоенной силой. Специалисты советуют женщинам рожать до 35 лет, чтобы сократить риск осложнений.
В специализированной литературе тема гестоз при беременности: последствия для ребенка детально описана. Патологическое состояние характеризуется нарушением нормальной работы органов и систем человеческого тела. В роли катализатора выступает беременность. С момента зарождения новой жизни в чреве матери, организм испытывает трудности, связанные с адаптацией к новому «жильцу». На этом фоне на сцену выходят всевозможные причины, ухудшающие состояние здоровья.
Внимательно следим за здоровьем: причины гестоза
Активное научно-техническое развитие медицины не помогло найти ответ на множество вопросов. Среди них, что именно провоцирует токсикоз. Существует лишь несколько более или менее научно подтвержденных точек зрения.
Одна из теорий говорит о том, что организм не может быстро адаптироваться к появлению новой жизни внутри него. Подобно тому, как не свежая пища вызывает интоксикацию, нечто похожее происходит с плодом.
У данной точки зрения есть множество сторонников и противников.
Оба лагеря сходятся в одном, есть несколько факторов-риска, которые повышают вероятность развития гестоза:
- пристрастие к табаку и алкоголю;
- гестоз бывает чаще, если речь идет о многоплодной беременности;
- отмечается задержка полового развития;
- первая беременность;
- токсикоз связан с патологией в формировании половых органов;
- неправильное питание;
- неблагоприятные условия проживания;
- наличие хронических инфекций;
- ранее проведенные аборты;
- наследственная предрасположенность;
- беременность у женщин до 18 лет часто заканчивается гестозом;
- наличие постоянных стрессов.

В современной медицине считается, что гестоз возникает под воздействием внутренних и внешних факторов. При этом ученые не могут с большой степенью вероятностью сказать, какой именно фактор сыграет решающую роль. Избежать нежелательного развития событий поможет визит в кабинет врача.
Болезнь заявила о себе: как распознать гестоз при беременности
Степень выраженности клинических проявлений зависит от срока беременности. Если недуг активизировался в течение первых 10-12 недель, симптоматика носит яркий характер. Начинается все с приступов тошноты и рвоты. Возникают они вне зависимости от количества потребленной пищи. После этого женщина страдает от головокружения и слюнотечения.
Как только гестоз достигает своего пика, представительница прекрасной половины человечества начинает часто нервничать и срываться на близких ей людях.
К эмоциональной неустойчивости добавляется нарушение вкуса и обаяния. Перечисленные клинические проявления достаточны для того, чтобы врач поставил верный диагноз.
Сложнее это сделать, если недуг активизировался в середине беременности.
В этом случае клиническая картина выглядит следующим образом:
- отечность рук и ног;
- отек живота;
- появление водянки;
- повышается артериальное давление;
- токсикоз влияет на увеличение концентрации белка в урине.
Далеко не сразу медик может распознать у беременных токсикоз. Сложность вносит эффект спонтанности. Необходимо провести обследование и взять анализы. На основании собранной информации становится проще исключить другие заболевания, чья клиническая картина похожа на токсикоз.
Принимаем необходимые меры: если гестоз у ребенка
Только профилактика способна уберечь малыша от множественных проблем со здоровьем. Если необходимые меры не были предприняты, стоит готовиться к затяжной борьбе. В первую очередь страдает нервная и сердечно-сосудистая система. На втором месте по частоте поражения находится головной мозг.
Токсикоз на любой стадии беременности опасен. Для того чтобы предотвратить неблагоприятные последствия на этапе внутриутробного развития, врач прибегает к кесаревому сечению.
Список основных медицинских показаний выглядит следующим образом:
- эклампсия в любой форме;
- почечная недостаточность;
- кома;
- патологические изменения в области сетчатки – если потерять драгоценное время, будущая мама рискует остаться слепой;
- наличие иных акушерских патологий;
- кровоизлияние в мозг – даже если не возможно точно определить площадь поражения, необходимо ускорить процесс появления ребенка в этом мире;
- нарушение работы печени.

Перечисленные случаи не являются истинной в последней инстанции. Врач самостоятельно принимает решение, какое терапевтическое средство целесообразно использовать. В том случае, если подтверждена прямая угроза жизни и здоровью плода, на последней неделе производится кесарево сечение.
Защищаем организм: профилактика гестоза при беременности
Помимо этого, будущие родители ребенка должны сдать анализы. Делать это нужно в обязательном порядке.
Клинически доказано, что неполная совместимость партнеров становится причиной токсикоза. Уменьшить потенциальный вред для плода и матери поможет профилактика.
- полноценное питание;
- отказ от физических нагрузок;
- минимальное количество стрессов и нервных напряжений;
- дыхательная гимнастика;
- необходимо контролировать артериальное давление;
- своевременная диагностика и лечение хронических заболеваний;
- нужно контролировать органы, которые расположены под постоянно увеличивающимся плодом;
- спокойный сон и постепенное пробуждение поможет предотвратить токсикоз.
Чем опасен гестоз при беременности: последствия для ребенка (видео)
Гестоз является формой защитной реакции организма на появление плода. Помимо этого, спровоцировать интоксикацию могут вредные привычки, неправильное питание или экологически неблагоприятные условия проживания. Чем позже проявления патологическое состояние, тем сложнее его диагностировать. В связи с этим, не нужно откладывать поход в кабинет врача.